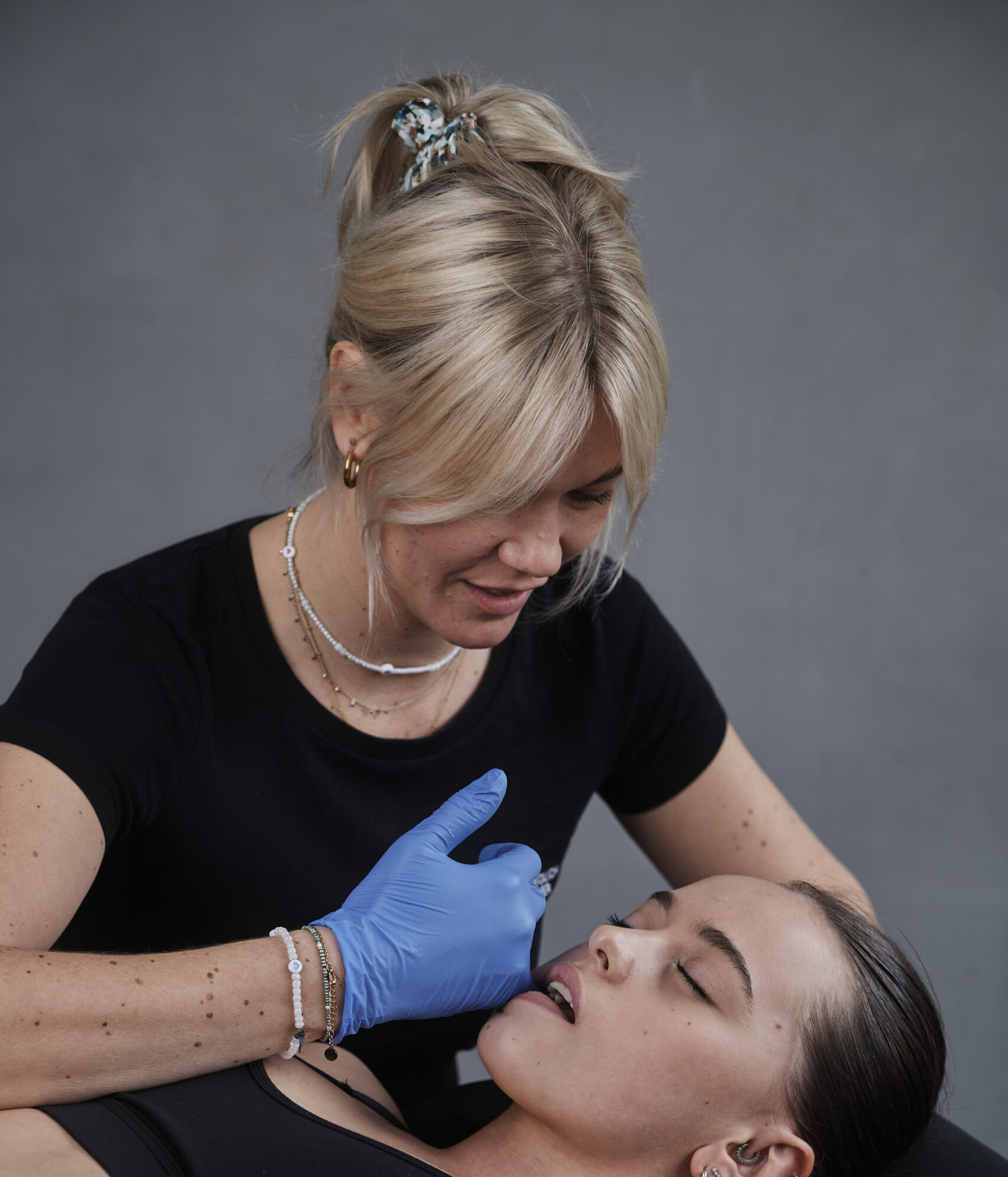
CMD
Craniomandibuläre Dysfunktion
Du wachst morgens mit Kopf- oder Ohrenschmerzen auf? Dein Nacken oder Rücken fühlt sich verspannt an? Im Laufe des Tages plagen Dich Schwindel oder Gleichgewichtsstörungen? Auch wenn es sich auf den ersten Blick komisch anhört, Du könntest unter einer Kiefergelenksdysfunktion leiden.
Aufgrund der vielseitigen Symptome wird CMD oftmals erst viel zu spät erkannt und behandelt. Deshalb erfährst Du hier, welche Symptome auf CMD hinweisen und welche Therapieansätze es gibt.
CMD ist die Abkürzung für craniomandibuläre Dysfunktion. Bei diesem Krankheitsbild stimmt – salopp gesagt – „etwas mit den Kiefergelenken nicht“. Der Begriff bezieht sich auf eine Gruppe von Erkrankungen, die das Kiefergelenk, die Kaumuskulatur und die damit verbundenen Strukturen betreffen. Die Krankheit ist sehr vielschichtig, was Du auch noch an der Bandbreite der möglichen Symptome sehen wirst und erfordert deshalb hohes interdisziplinäres Wissen vom behandelnden Arzt und Therapeuten.
Kiefergelenksbeschwerden treten relativ häufig auf und betreffen bis zu 25% der deutschen Bevölkerung, obwohl nur etwa 5% wegen ihrer Symptome medizinische Hilfe suchen. Sie können in jedem Alter auftreten, sind aber bei Frauen und im Alter zwischen 20 und 50 Jahren häufiger.
Wie entsteht CMD?
Es gibt eine Reihe möglicher Faktoren, wie es zu CMD kommen kann:
- Zahnverlust
- Unprofessioneller Zahnersatz
- Zahnfehlstellungen
- Kieferfehlstellungen
- Überaktivität der Muskeln (Zähneknirschen oder -pressen)
- hormonelle Störungen
- Stress
- psychische Probleme
- Grunderkrankungen wie Rheuma, Arthrose und Arthritis. Diese Faktoren bewirken, einzeln oder in Kombination, dass die Kiefermuskeln permanent unter Spannung stehen und sich letztendlich verspannen.
Symptome einer CMD?
Die 3 Leitsymptome von CMD sind:
- eingeschränkte Kieferfunktion
- Gesichtsschmerzen
- Gelenkgeräusche
Vor allem Schmerzen, die unmittelbar vor dem Tragus des Ohres lokalisiert sind und auf das Ohr, die Schläfe, die Wange und entlang des Unterkiefers ausstrahlen, sind für eine Kiefergelenkserkrankung in hohem Maße diagnostisch.
Zusätzlich zu den oben genannten kardinalen Symptomen treten sogenannte Begleitsymptome auf. Diese sind sehr vielfältig:
- Ohrsymptome (Otalgie, Tinnitus)
- Schwindel
- Zahnschmerzen
- Kopfschmerzen
- Nackenschmerzen
- Rückenschmerzen
- Unfähigkeit, den Mund zu öffnen oder zu schließen
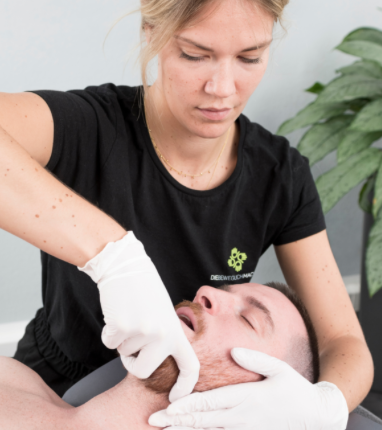
Diagnosestellung
Wie bereits oben erwähnt, sind Kiefergelenksdysfunktionen ein äußerst komplexes Krankheitsbild, welches hohes interdisziplinäres Wissen vonseiten des Arztes sowie die enge Zusammenarbeit von verschiedenen Ärzten und Therapeuten erfordert. Oftmals vermuten Patienten nicht, dass ihre Beschwerden vom Kiefer ausgehen, da die Symptome an anderen Stellen auftreten. Ein erfahrener Arzt wird das Krankheitsbild jedoch erkennen und passende Therapiemöglichkeiten in die Wege leiten. Deshalb bei dem Verdacht auf CMD frühzeitig einen Spezialisten aufsuchen!
Welche Behandlungsmöglichkeiten gibt es?
Es gibt verschiedene Therapiekonzepte für CMD. Diese werden individuell auf den Patienten abgestimmt. Schon eine Aufbissschiene kann zur Entspannung der Kaumuskulatur beitragen und die Beschwerden lindern. Darüber hinaus können Entspannungsübungen, Dehnübungen oder eine Physiotherapie helfen. Auch schmerzlindernde Medikamente können verschrieben werden, um zunächst einmal die Schmerzen zu lindern.
Wie kann die Physiotherapie bei CMD helfen?
Es gibt einige grundlegende Behandlungsmethoden, die Physiotherapeuten fast immer im Zuge der Behandlung von Kiefergelenkserkrankungen anwenden. Dazu zählen:
- Eigenübungen
Natürlich sollte der Behandlungsplan individuell auf die Bedürfnisse des Patienten zugeschnitten sein! Einen guten Physiotherapeuten erkennst Du daran, dass er sich Zeit für ein ausführliches Anamnesegespräch nimmt, in dem er sich nach dem Verlauf der Krankheit, bisherigen Behandlungen und aktuellen Symptomen erkundigt, um Deine Bedürfnisse optimal zu analysieren.
Beweglichmacher – Deine Physiotherapie in Köln, Hürth, Frechen und Erftstadt!
Du hast weitere Fragen?
Gerne stehen wir dir für weitere Fragen zum Thema CMD zur Verfügung.
Kopfschmerzen (Cephalgie)
Diagnose Kopfschmerzen
Kopfschmerzen kennt jeder. Man kann sie gut und gerne als Volkskrankheit bezeichnen. Sie sind nach Rückenschmerzen die zweithäufigste Schmerzform in Deutschland. Während sich bei einem Großteil der Betroffenen die Kopfschmerzen nur leicht bis mittelschwer äußern und maximal ein bis zwei Tage anhalten, können wiederkehrende oder starke Kopfschmerzen die Lebensqualität der Betroffenen extrem beeinträchtigen.
Sehr wichtig ist in diesem Fall, die Ursache und die Form der Kopfschmerzen herauszufinden, um dann geeignete Maßnahmen ergreifen zu können. Wenn Dein Kopf schmerzt, liegt es nämlich oft nicht an etwas, das in Deinem Kopf nicht stimmt. Die Schmerzsignale werden von einem anderen Teil des Körpers gesendet oder weitergeleitet. Beispielsweise von einem eingeklemmten Nerv oder einem Muskel, der aufgrund von Fehl- oder Überbeanspruchung verkrampft. Kopfschmerzen können verschiedenste Ursachen haben. Festzuhalten bleibt, dass es sich entweder um ein Problem in den Muskeln oder Gelenken oder auch um ein mechanisches Ungleichgewicht im Gehirn handelt.
Was sind Kopfschmerzen?
Ein Kopfschmerz kann jeden Teil des Kopfes betreffen. Demzufolge kann der Schmerz an einer oder mehreren Stellen gleichzeitig auftreten. Ärzte kategorisieren Kopfschmerzen vor allem danach, ob eine zugrunde liegende Erkrankung für die Schmerzen verantwortlich ist oder ob der Kopfschmerz selbst die Erkrankung darstellt. In dem ersten Fall handelt es sich um sekundäre Kopfschmerzen, wohingegen es sich im zweiten Fall um primäre Kopfschmerzen handelt.
Primäre Arten von Kopfschmerz
Ein primärer Kopfschmerz ist kein Symptom einer Grunderkrankung. Stattdessen resultieren diese Kopfschmerzen aus Problemen mit den Strukturen des Gehirns, des Kopfes oder des Halses.
Primärer Kopfschmerz kann als Folge einer Überaktivität der folgenden Bereiche auftreten:
- Bestimmten Bereichen des Gehirns
- Blutgefäße
- Muskeln
- Nerven
- Gehirnchemikalien
Wie können Kopfschmerzen entstehen?
Mögliche Faktoren
Mögliche Faktoren zur Entstehung von Kopfschmerzen sind:
- Grunderkrankungen
- Schwangerschaft
- Stress, Depressionen oder Angstzustände
- Migräne
- Bluthochdruck
- Verletzungen/Unfälle
- Umwelteinflüsse wie beispielsweise das Wetter
Symptome
Kopfschmerzen können je nach Ursache von einer Bandbreite an verschiedenen Symptomen einhergehen. Einige davon sind:
- Nackenschmerzen
- Muskelverspannungen
- Schwäche
- Schwindel und Benommenheit
- Tränenfluss oder Rötung des Auges
- Unruhe
- Ein Gefühl der Verstopfung der Nase
- Schlafstörungen
- Empfindungsstörungen wie beispielsweise Veränderungen des Sehvermögens
- Empfindlichkeit gegenüber Licht oder Geräuschen
- Übelkeit und Erbrechen
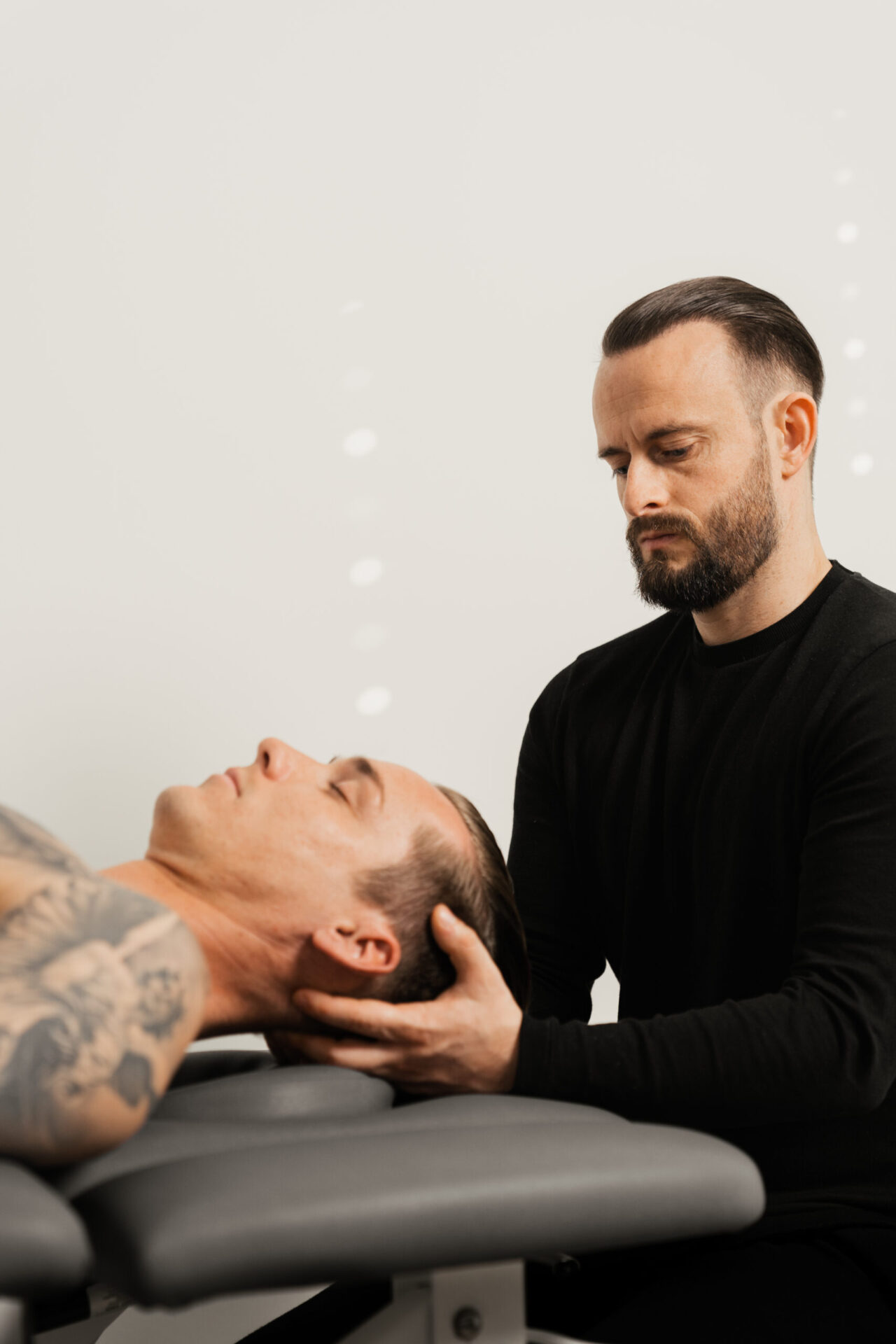
Merkmale der Kopfschmerzen
Die Merkmale eines Kopfschmerzes und somit die Auswirkungen auf das tägliche Leben können variieren. Ein Kopfschmerz kann:
- Eine oder beide Seiten des Kopfes betreffen
- Von einem zentralen Punkt ausstrahlen
- Einen scharfen, pochenden oder dumpfen Schmerz haben
- Sich schraubstockartig anfühlen
- Allmählich oder plötzlich auftreten
- Ein paar Minuten bis mehrere Tage andauern
Kopfschmerz vom Spannungstyp
Spannungskopfschmerzen sind die häufigste Form des primären Kopfschmerzes. Der Schmerz tritt meist allmählich auf, oft mitten am Tag. Betroffene beschreiben den Schmerz so, als ob sie ein enges Band um den Kopf gebunden hätten. Es handelt sich um einen konstanten, dumpfen Schmerz auf beiden Seiten des Kopfes, der oftmals auch in den Nacken ausstrahlt.
Spannungskopfschmerzen können episodisch oder chronisch auftreten:
- Episodisch: Diese Attacken dauern in der Regel ein paar Stunden oder auch mehrere Tage andauern.
- Chronisch: Hierbei handelt es sich um Kopfschmerzen vom Spannungstyp, die an 15 oder mehr Tagen pro Monat über mindestens 3 Monate hinweg auftreten.
Kopfschmerz bei Medikamenten Übergebrauch
War früher als Rebound-Kopfschmerz bekannt und tritt auf, bei übermäßiger Einnahme von Schmerzmitteln. Diese Kopfschmerzen entstehen in der Regel durch die Einnahme und Kombination von folgenden Schmerzmitteln:
- Präparate, die Koffein, ASS und/oder Paracetamol enthalten
- Migränemedikamente wie Ergotamin und Triptane
- Opioide wie Codein, Morphin oder Paracetamol
Der Rebound-Kopfschmerz tritt in der Regel täglich auf und kann den ganzen Tag anhalten. Dabei sind die Schmerzen meist schwach. Bei Wirkungsminderung der Schmerzmittel können schwere Episoden der Kopfschmerzen entstehen. Neben den Kopfschmerzen können folgende Beschwerden auftreten:
- Nackenschmerzen
- Unruhe
- Ein Gefühl der Verstopfung der Nase
- Schlafstörungen
Migränekopfschmerz
Migränekopfschmerzen gehen mit pulsierenden, pochenden Schmerzen einher. Er tritt oft auf einer Seite des Kopfes auf, kann aber auch die Seite wechseln. Die Migräne lässt sich in Migräne mit Aura und ohne Aura einteilen. Bei der Migräne mit Aura haben die Betroffenen folgenden Begleitsymptome:
- Schwindel
- Empfindungsstörungen, wie beispielsweise Veränderungen des Sehvermögens (Aura)
- Empfindlichkeit gegenüber Licht oder Geräuschen
- Übelkeit möglicherweise mit Erbrechen
Migränekopfschmerz ist die zweithäufigste Form des primären Kopfschmerzes. Er beeinträchtigt die Lebensqualität von Betroffenen extrem. Eine Migräneepisode kann von wenigen Stunden bis zu 2 bis 3 Tagen andauern. Die Häufigkeit der Episoden kann stark variieren: Sie können einmal pro Woche oder nur einmal im Jahr auftreten.
Die Ursache der Migräne ist bis heute unerklärlich. Es gibt viele Gründe, die eine Migräne Attacke auslösen können. Dabei lässt sich ein Zusammenhang zwischen bestimmten Nahrungsmitteln, wie Rotwein und Schokolade feststellen. Auch Stress kann eine Migräneattacke auslösen. Neue Forschungen haben gezeigt, dass Migräne die Ursache für eine Fehlbildung des Herzens sein kann.
Cluster Kopfschmerz
Bei Cluster Kopfschmerzen kommt es häufig zu einseitigen, sehr starken Schmerzepisoden im Bereich des Kopfes und Gesichtes. Der Hauptschmerz ist im Bereich hinter den Augen und in der Stirn- und Schläfenregion lokalisiert. Diese Kopfschmerzen dauern in der Regel zwischen 15 Minuten und 3 Stunden und können 1 bis 8 Mal pro Tag auftreten. Cluster-Kopfschmerzen treten häufig 4 bis 12 Wochen lang auf und verschwinden dann wieder. Sie neigen dazu, jeden Tag etwa zur gleichen Zeit aufzutreten. Zwischen den Clustern kann die Person keinerlei Symptome haben. Diese Remissionsphasen können Monate oder Jahre dauern. Bei der Diagnose „Cluster-Kopfschmerzen“ müssen wenigstens 5 Attacken mit mindestens einem Begleitsymptom vorhanden sein. Zu den Begleitsymptomen zählen:
- Kurze, aber heftige Schmerzen
- Schmerzen um ein Auge herum
- Tränenfluss oder Rötung des Auges
- Ein hängendes Augenlid
- Verstopfte oder laufende Nase
- Pupille eines Auges merklich verkleinert
- Schwitzen im Gesicht
Sekundäre Arten von Kopfschmerz
Sekundäre Kopfschmerzen sind Symptome von Grunderkrankungen. Mögliche Ursachen für einen sekundären Kopfschmerz können sehr vielfältig sein. Erwiesen sind unter anderem folgende Auslöser:
- Schwangerschaft
- systemische Erkrankungen wie beispielsweise eine Infektion
- Schilddrüsenunterfunktion
- Schlaganfall
- Hirntumor
- Dehydrierung
Sekundäre Kopfschmerzen sind oftmals harmlos, können aber auch aus ernsthaften gesundheitlichen Problemen resultieren. Es ist wichtig, einen Arzt aufzusuchen, wenn ein Kopfschmerz:
- schwer oder störend ist
- länger als 2 Tage anhält
- regelmäßig auftritt
- durch die Einnahme von Medikamenten nicht besser wird
- zusammen mit anderen Symptomen auftritt, wie zum Beispiel Fieber, Gefühlsveränderungen oder Nackensteifigkeit auftritt
Dann gibt es noch die Unterscheidung in zervikogene und haltungsbedingte Kopfschmerzen. Der zervikogene Kopfschmerz geht von den Strukturen in der Halswirbelsäule aus und strahlt in andere Bereiche, wie den Hinterkopf, den Scheitel und/oder die Seite des Kopfes aus. Diese Art von Kopfschmerz kann schleichend oder als Folge einer Verletzung auftreten. Eine Person, die unter einem zervikogenen Kopfschmerz leidet, kann über eine Zunahme der Symptome bei Bewegung des Kopfes oder des Nackens und einer eingeschränkten Bewegungsfähigkeit klagen. Andere Symptome, die mit zervikogenen Kopfschmerzen in Verbindung gebracht werden, sind:
- Nackenschmerzen
- Muskelverspannungen
- Schmerzen über den Gelenken im Nacken
- Schulter-/Armschmerzen auf der gleichen Seite des Kopfschmerzes
- Schwindel und Benommenheit
Zervikogene Kopfschmerzen und die damit verbundenen Symptome sind typischerweise das Ergebnis von steifen Gelenken im Nacken, Weichteilverspannungen, Triggerpunkten und möglicherweise einer Nervenreizung.
Haltungsbedingte Kopfschmerzen hingegen entstehen durch wiederholtes und zu langes Sitzen oder Stehen in einer Weise, die für den Körper nicht natürlich ist. Mit der Zeit werden die Muskeln durch die Fehlbelastung überlastet und es kommt zu einer degenerativen Abnutzung:
Sie werden wund und verkrampfen, manchmal bilden sich sogar Knoten. Dies führt schließlich dazu, dass der Bewegungsapparat dazu gezwungen wird, dies zu kompensieren und sich die Verantwortung auf andere Muskeln und Gelenke verlagert. Diese Kompensation führt dazu, dass sich die Gelenke in einer Weise bewegen, die unnatürlich und dafür nicht geeignet ist. Dies kann wiederum dazu führen, dass Nerven eingeklemmt werden – was uns Schmerzen bereitet.
Diagnostik
Ein kompetenter Arzt kann in der Regel die Diagnose eines Kopfschmerztyps stellen, nachdem er die betroffene Person ausführlich nach ihren Symptomen, der Art des Schmerzes und den Zeitpunkten und Mustern der Attacken befragt hat.
In einigen Fällen kann der Arzt Tests durchführen oder anfordern, um ernstere Ursachen für Kopfschmerzen auszuschließen. Die Tests können Blutproben oder bildgebende Verfahren wie eine CT- oder MRT-Untersuchung beinhalten.
Welche Behandlungsmöglichkeiten gibt es?
Ruhe und schmerzlindernde Medikamente sind die wichtigsten Behandlungsmethoden für Kopfschmerzen. Zu den Optionen gehören:
- rezeptfreie Medikamente zur Schmerzlinderung, wie beispielsweise nichtsteroidale Antirheumatika
- verschreibungspflichtige Medikamente zur Schmerzlinderung
- Vorbeugende Medikamente für bestimmte Erkrankungen, wie zum Beispiel Migräne
- Behandlungen für Grunderkrankungen
Um Kopfschmerzen durch Medikamenten Überschuss zu vermeiden ist es wichtig, den Dosierungsempfehlungen des Arztes genau zu folgen. Die Behandlung von Kopfschmerzen bei medikamentöser Fehlnutzung beinhaltet die Reduzierung oder das Absetzen der Medikamente. Ein Arzt kann helfen, einen Plan zu entwickeln, wie man das Medikament absetzen kann. In extremen Fällen kann ein kurzer Krankenhausaufenthalt notwendig sein, um den Entzug sicher und effektiv zu gestalten.
Außerdem gibt es verschiedene alternative Formen der Kopfschmerzbehandlung. Einige Ansätze sind:
- Akupunktur
- kognitive Verhaltenstherapie
- Hypnose
- Meditation
Es gibt außerdem einige Dinge, auf die jeder Mensch selbst achten kann, um Kopfschmerzen zu vermeiden oder die Schmerzen zu lindern. Diese sind unter anderem:
- Wärme- oder Eispackungen auf den Kopf oder Nacken legen (Eis nie direkt auf die Haut)
- Stressfaktoren vermeiden, wann immer es möglich ist
- gesunde Bewältigungsstrategien für unvermeidbaren Stress nutzen
- regelmäßige Mahlzeiten für einen stabilen Blutzuckerspiegel
- ausreichend Schlaf in einer kühlen, dunklen und ruhigen Umgebung
- regelmäßig Sport treiben für eine gute körperliche Grundkondition
- Alkoholkonsum einschränken
- viel Wasser trinken
Wie kann die Physiotherapie bei Kopfschmerzen helfen?
Bestimmte Formen von Kopfschmerz können mithilfe von Physiotherapie hervorragend therapiert werden. In der Regel wird Physiotherapie z.B. bei zervikogenen Kopfschmerzen verordnet. Unsere Physiotherapeuten werden eine umfassende muskuloskelettale Untersuchung durchführen, um festzustellen, welche Strukturen zu den Symptomen beitragen. Die Untersuchung umfasst die Beurteilung des Bewegungsumfangs des Kopfes/Nackens, der Gelenkbeweglichkeit, der Muskelverspannungen, Triggerpunkte, der Kraft und Ausdauer der tiefen Nackenmuskeln und der Körperhaltung.
Bei anderen Arten von Kopfschmerzen, wie beispielsweise Migräne, ist ein ausführliches Anamnesegespräch unverzichtbar. Auf Grundlage dessen wird Dein Therapeut Dir einen individuellen Therapieplan zusammenstellen. Dieser wird Elemente der Manuellen Therapie, Massage und manuellen Lymphdrainage enthalten, welche die Schmerzen verringern und die Bewegung des Kopfes und Nackens verbessern.
Zusätzlich zu manuellen Therapietechniken wird die Behandlung, Übungen zur Steigerung der Kraft und Ausdauer der tiefen Nackenbeugemuskeln und der oberen Rückenmuskeln beinhalten. Weitere physiotherapeutische Maßnahmen zur Behandlung von Kopfschmerzen sind:
- Klassische Massagetherapie
- Kardiovaskuläres Training
- Schulung der Körperhaltung und Körpermechanik
- Übungen zur Verbesserung der Beweglichkeit
Beweglichmacher – Deine Physiotherapie in Köln, Hürth, Frechen und Erftstadt!
Du hast weitere Fragen?
Gerne stehen wir dir für weitere Fragen zum Thema Kopfschmerzen (Cephalgie) zur Verfügung.
Morbus Parkinson
Diagnose Morbus Parkinson
Morbus Parkinson ist eine Störung des Gehirns, die sich mit der Zeit verschlimmert. Zu den Symptomen gehören Zittern, Steifheit oder Rigidität und Langsamkeit der Bewegungen. Es gibt bislang noch keine Heilung für die Parkinson-Krankheit, daher konzentriert sich die Behandlung in der Regel auf die Kontrolle der Symptome, typischerweise mit Medikamenten, Physiotherapie, Ergotherapie und Logopädie.
Morbus Parkinson ist kurz gesagt, eine Erkrankung, bei der Nervenzellen im Gehirn nach und nach absterben. Diese sind für die Kontrolle und Koordination von Bewegungen verantwortlich. Morbus Parkinson ist eine der häufigsten Erkrankungen des Nervensystems, dabei sind in Deutschland schätzungsweise 250.000 Menschen an Morbus Parkinson erkrankt. Die Wahrscheinlichkeit, das Parkinson-Syndrom zu entwickeln, wächst mit steigendem Lebensalter: während nur 1% der 60-Jährigen an Parkinson leiden, sind es 3% der 80-Jährigen.
Wie entsteht Morbus Parkinson?
Die Parkinson-Krankheit ist das Ergebnis des Verlusts von Nervenzellen in dem Teil des Gehirns, der für die Kontrolle und Koordination von Bewegungen verantwortlich ist. Die betroffenen Nervenzellen produzieren einen Neurotransmitter namens Dopamin. Dieser hilft den Nervenzellen bei der Kommunikation. Ein verminderter Dopaminspiegel bedeutet, dass der betroffene Teil des Gehirns nicht normal funktionieren kann, wodurch Bewegungen langsam und/oder unpräzise werden.
Es ist nicht bekannt, warum Dopamin produzierende Nervenzellen absterben, aber es wurden mehrere mögliche Ursachen untersucht:
- Genetische Faktoren
Die Forschung konnte bestimmte Genmutationen identifizieren, die Morbus Parkinson verursachen könnten. Diese sind aber sehr selten. Sie kommen nur dort gehäuft vor, wo viele Familienmitglieder von Parkinson betroffen sind. - Umweltgifte
Obwohl es keine schlüssigen Beweise dafür gibt, dass dies eine Ursache ist, glauben einige Wissenschaftler, dass die Verbreitung von Pestiziden, Herbiziden und Insektiziden mit der Entwicklung der Parkinson-Krankheit in Verbindung gebracht werden kann. - Beschleunigter Alterungsprozess
Eine Theorie besagt, dass bei manchen Menschen aus einem unbekannten Grund der normale, altersbedingte Tod der Nervenzellen, die Dopamin produzieren, beschleunigt und so die Entwicklung der Parkinson Krankheit begünstigt wird. - Freie Radikale
Einige Forscher glauben, dass die Nervenzellen, die Dopamin produzieren, aufgrund der Aktivität freier Radikale absterben. Freie Radikale sind potenziell schädliche Moleküle, die im Körper bei normalen chemischen Reaktionen entstehen. - Lewy-Körperchen
In den Gehirnen von Menschen mit der Parkinson Krankheit treten viele Veränderungen auf. Eine dieser Veränderungen ist das Vorhandensein von Lewy-Körperchen. Das sind abnormale Klumpen von Proteinen innerhalb der Gehirnzellen. Es wird angenommen, dass Lewy-Körperchen einen wichtigen Hinweis auf die Ursache der Parkinson-Krankheit liefern.
- Genetische Faktoren
Risikofaktoren
Zu den offensichtlichen Risikofaktoren für die Entwicklung der Parkinson Krankheit gehören:
- Steigendes Alter
- Familienanamnese von Parkinson
- Extremer Stress
- Kopftraumata
- Kaukasische Abstammung
- Herbizid-/Pestizid-Exposition
- Erhöhte Aufnahme von Nahrungsfetten
Ein erhöhtes Risiko besteht außerdem bei den folgenden Faktoren:
- Rauchen
- Erhöhter Koffeinkonsum
- Frühzeitige Maserninfektion im Kindesalter
Welche Symptome gehen mit Morbus Parkinson einher?
Es gibt 4 Hauptsymptome, die mit Morbus Parkinson einhergehen. Diese sind:
- Tremor
Tritt insbesondere an Händen und spezifisch an den Fingern auf. Der Tremor ist am stärksten, wenn die Gliedmaßen entspannt sind und am schwächsten, wenn Aufgaben wie Trinken oder Essen ausgeführt werden.
- Tremor
- Steifheit
Steifheit oder Rigidität ist ein häufiges Frühsymptom der Parkinson-Krankheit und zeigt sich am deutlichsten in den großen Muskelgruppen. Die Betroffenen haben zum Beispiel Schwierigkeiten, von einem Stuhl aufzustehen, sich im Bett umzudrehen oder zu gehen. Feine Fingerbewegungen wie zum Beispiel das Schließen eines Knopfes oder das Binden eines Schnürsenkels können ebenfalls schwierig sein.
- Steifheit
- Langsame Bewegung (Bradykinesie)
Die Betroffenen haben Schwierigkeiten, Bewegungen zu initiieren. Folglich sind die Bewegungen verlangsamt. Es kann ebenso ein Mangel an Koordination bei der Bewegung auftreten, sodass sich normale Aktivitäten als schwierig erweisen. Tätigkeiten, die früher schnell und bequem ausgeführt werden konnten, wie beispielsweise Waschen oder Anziehen, können nun in Folge der Erkrankung mehrere Stunden dauern. Durch die Langsamkeit der Bewegungen kann in manchen Situationen auch das Gesicht ausdruckslos erscheinen.
- Langsame Bewegung (Bradykinesie)
- Verlust des Gleichgewichts
Dies ist ein Symptom, das sich im Laufe der Zeit entwickelt. Aufgrund von Gleichgewichts- und Koordinationsstörungen kann sich ein Parkinson Erkrankter nach vorne oder hinten lehnen. Als Folge werden die Schritte oftmals klein und schlurfend. Leider erhöht sich auch die Sturzgefahr.
- Verlust des Gleichgewichts
Andere Symptome, die auftreten können, sind:
- Hautempfindungen und Schmerzen
- Verstopfung
- Blasenprobleme
- Sexuelle Dysfunktionen
- Schlafprobleme
- Müdigkeit
- Depressionen
- Veränderte Sprache (kann undeutlich und langsam sein)
- Schwierigkeiten beim Schreiben
- Taubheit
- Demenz (beeinträchtigtes Gedächtnis und Konzentration)
- Verringertes Blinzeln
- Erhöhte Speichelproduktion
- Emotionale Veränderungen
Diagnosestellung
Es gibt keine speziellen Tests, um Morbus Parkinson zu diagnostizieren. Im Frühstadium ist die Diagnose der Parkinson Krankheit selbst für einen erfahrenen Arzt schwierig. Zum Beispiel ähnelt der Tremor bei Morbus Parkinson oftmals dem einer weniger schweren Form der Bewegungsstörung, dem sogenannten essentiellen Tremor. Eine neurologische und körperliche Untersuchung, mithilfe bildgebenden Verfahren wie CT oder MRT beinhaltet, kann dementsprechend mögliche Erkrankungen ausschließen.
Aber bei Verdacht auf Morbus Parkinson kann eine Überweisung an einen Neurologen hilfreich sein, um die Diagnose Morbus Parkinson zu bestätigen. Dieser verschreibt eine Probedosis von Carbidopa-Levodopa, einem Medikament gegen die Parkinson Krankheit. Sofern sich die Symptome mit diesem Medikament deutlich verbessern, kann die angenommene Diagnose bestätigt werden.
Die Diagnose basiert letztendlich auf:
- der Krankengeschichte der Person
- der Beobachtung der Symptome
Welche Behandlungsmöglichkeiten gibt es?
Morbus Parkinson kann bislang noch nicht geheilt werden und konzentriert sich daher auf die Behandlung der Symptome. Im Fokus stehen dabei die Linderung der Symptome. Bei der Behandlung der Parkinson Krankheit können folgende Therapien eingesetzt werden:
- Medikamente
Medikamente können ausgezeichnete Ergebnisse erzielen. Es gibt eine Reihe von Medikamenten, die verschrieben werden können. Die beiden am häufigsten verwendeten Medikamente zur Kontrolle der Symptome sind:
- Medikamente
- Carbidopa-Levodopa:
Levodopa hat sich für viele Menschen als wirksame Behandlung erwiesen, denn Levodopa wird im Gehirn in Dopamin umgewandelt. Mit der Zeit lässt die Wirkung von Levodopa nach, die anfänglich die Symptome reduzierten konnte. Abgesehen davon kann es ebenso zu unerwünschten Nebenwirkungen wie Übelkeit und unwillkürlichen Bewegungen kommen. Levodopa wird oft mit Carbidopa kombiniert, um eine vorzeitige Umwandlung des Levodopa in Dopamin außerhalb des Gehirns zu verhindern. Dadurch können Nebenwirkungen in vielen Fällen vermieden oder zumindest verringert werden. Zusätzlich können außerdem Catechol-O-Methyltransferase-Hemmer verschrieben werden. Zusammen mit Carbidopa-Levodopa verabreicht, verlängert diese Medikamentenklasse die Wirkung der Levodopa-Therapie leicht, indem sie ein Enzym blockiert, das Dopamin abbaut.
- Carbidopa-Levodopa:
- Dopamin-Agonisten:
Während Levodopa das Dopamin im Gehirn künstlich ersetzt, ahmen Dopamin-Agonisten die Wirkung des verlorenen Dopamins nach. Sie können allein oder in Kombination mit Levodopa eingesetzt werden. Dopamin-Agonisten können über mehrere Jahre hinweg wirksam bleiben und vermeiden einige der unerwünschten Nebenwirkungen von Levodopa.
- Dopamin-Agonisten:
In einem frühen Stadium der Krankheit können außerdem folgende Medikamente gute Wirkungen erzielen:
- Amantadin:
Anfänglich im Frühstadium kann dieses Medikament verschrieben werden, um die Symptome der leichten Parkinson-Krankheit kurzfristig zu lindern. Es kann auch zusammen mit Carbidopa-Levodopa in den späteren Stadien der Parkinson-Krankheit verabreicht werden, um unwillkürliche Bewegungen zu kontrollieren, die Levodopa verursachen.
- Amantadin:
- MAO-B-Hemmer:
Auch diese Medikamentenklasse eignet sich, um die Symptome in den frühen Stadien der Parkinson-Krankheit zu lindern.
- MAO-B-Hemmer:
- Physiotherapie
In unseren Praxen für Physiotherapie in Köln, Hürth, Frechen und Erftstadt behandeln wir Morbus Parkinson. Physiotherapie sollte ein wesentlicher Bestandteil der Therapie sein. Sie verbessert Mobilität, Koordination, Bewegungsumfang und Muskeltonus. Stürze können in Folge der Steigerung der Muskelkraft, der Verbesserung des Gangs und des Gleichgewichts verhindern und kontrolliert werden. Folglich fühlen sich Parkinson Erkrankte sicherer und leistungsfähiger im Alltag.
- Physiotherapie
- Ergotherapie
Durch die Anpassung der Wohn- und Arbeitsumgebung und die Bereitstellung von Mobilitätshilfen kann ein Ergotherapeut Menschen mit Morbus Parkinson helfen, ihre Unabhängigkeit zu erhalten und den Alltag zu erleichtern.
- Ergotherapie
- Logopädische Therapie
Manche Menschen mit Morbus Parkinson entwickeln eine undeutliche oder stotternde Sprache. Ein Logopäde kann ihnen helfen, ihre Kommunikation, insbesondere die Aussprache zu verbessern.
- Logopädische Therapie
- Gehirnchirurgie
Ein chirurgischer Eingriff wird zwar nicht häufig durchgeführt, kann aber in Fällen von schwerem Tremor oder unwillkürlichen Bewegungen angebracht sein. Hirnchirurgie als Behandlung der Parkinson-Krankheit wird von einem spezialisierten Neurochirurgen durchgeführt.
- Gehirnchirurgie
In den letzten Jahren hat sich die tiefe Hirnstimulation (DBS) zur wichtigsten chirurgischen Option bei der Parkinson-Krankheit entwickelt. Dabei wird eine kleine Elektrode in das Gehirn implantiert, dort wo die Schädigung ist. Folglich werden die Signale elektrisch unterbrochen, die für das das Zittern verantwortlich sind. Die Operation ist kompliziert und umfangreich: Sie kann bis zu 8 Stunden dauern. Die Kriterien für die Auswahl von Patienten, die für die Operation geeignet sind, sind sehr streng. Demzufolge findet eine Operation nur dann statt, sofern der Patient die vorausgesetzten Kriterien erfüllt.
Wie kann die Physiotherapie bei Morbus Parkinson helfen?
Wie bereits oben erwähnt, ist Physiotherapie ein wesentlicher Bestandteil des Behandlungsplans bei Parkinson Patienten. Im Fokus liegt der Erhalt oder die Wiedererlangung motorischer Fähigkeiten und die Verbesserung der Selbstständigkeit im Alltag. Die Erfolgsaussichten sind umso besser, je früher der Patient die Physiotherapie beginnt. Folglich kann das Fortschreiten der Erkrankung verlangsamt und die Einnahme von Medikamenten verringert werden. Mit einem entsprechenden Therapieplan kann ein Parkinson Patient seine Selbstständigkeit in großen Teilen lange aufrechterhalten.
Mögliche Elemente der Physiotherapie können sein:
- Übungen zur Verbesserung der Koordination
- Steigerung der Muskelkraft
- Geh Übungen
- Laufbandtraining
- Rhythmische Bewegungsgymnastik
- Analyse und Verbesserung der Haltung
- Übungen zur Verbesserung des Gleichgewichts
- Manuelle Therapie
Es gibt außerdem eine spezifische Bewegungstherapie (BIG) für Parkinson Erkrankte. Diese soll das Voranschreiten der Symptome, insbesondere die Verlangsamung der Beweglichkeit hinauszögern, in dem Bewegungsabläufe, die für den individuellen Alltag des Patienten besonders wichtig sind oder ihm besonders schwerfallen, in großem Umfang geübt werden. Diese Abläufe werden regelmäßig wiederholt und vom Therapeuten kontrolliert. Diese Routine führt dazu, dass es dem Patienten leichter fällt, die automatisierten Bewegungen in seinen Alltag zu integrieren. Auf diese Weise wird Sicherheit generiert und Selbstständigkeit erhalten.
Beweglichmacher – Deine Physiotherapie in Köln, Hürth, Frechen und Erftstadt!
Du hast weitere Fragen?
Gerne stehen wir dir für weitere Fragen zum Thema Morbus Parkinson zur Verfügung.
Schlaganfall (Apoplex)
Diagnose Apoplex
15 Millionen Menschen erleiden jährlich einen Schlaganfall. Du oder eine Person in Deinem Umfeld hat plötzlich Taubheitsgefühle in einer Seite des Körpers? Vielleicht ergänzt durch Sprachstörungen, Sehstörungen, Desorientierung und plötzlich auftretende Kopfschmerzen? Dann heißt es schnell reagieren, denn jede Minute zählt!
Was ist ein Schlaganfall?
Diese Diagnose kennt kein Alter, denn er tritt auch bei jungen Menschen auf und sollte altersunabhängig niemals unterschätzt werden. Bei einem Schlaganfall wird die Blutzufuhr zum Gehirn blockiert. Ursache kann ein Blutgerinnsel oder ein kaputtes bzw. rupturiertes Blutgefäß im Gehirn sein. Die Ruptur oder blockierte Zufuhr verhindert, dass das sauerstoffreiche Blut das Hirngewebe erreicht. Ohne Sauerstoff werden Gehirnzellen und -gewebe geschädigt und beginnen innerhalb weniger Minuten abzusterben.
Wie entsteht ein Schlaganfall?
Die Ursache der Diagnose hängt von der Art des Schlaganfalls ab. Die 3 Hauptarten des Schlaganfalls sind die transitorische ischämische Attacke (TIA), der ischämische Schlaganfall und der hämorrhagische Schlaganfall.
Transitorische ischämische Attacke (TIA)
Ungefähr 80% der Schlaganfälle fallen in die ersten beiden Kategorien. Eine TIA wird durch eine vorübergehende Verstopfung in einer Arterie verursacht, die zum Gehirn führt. Die Blockade -typischerweise ein Blutgerinnsel- verhindert, dass Blut zu bestimmten Teilen des Gehirns fließt. Eine TIA dauert in der Regel ein paar Minuten bis hin zu ein paar Stunden. Anschließend löst sich die Blockade und der Blutfluss wird wiederhergestellt. Die TIA wird auch als Vorstufe eines Schlaganfalls bezeichnet. Je öfter eine TIA auftritt, desto wahrscheinlicher ist es im hohen Alter einen Schlaganfall zu erleiden.
Ischämischer Schlaganfall
Ein ischämischer Schlaganfall wird durch eine Blockade in einer Arterie verursacht, die zum Gehirn führt. Diese Blockade kann ein Blutgerinnsel sein oder durch Atherosklerose (krankhafte Einlagerung von Cholesterin und anderen Fetten) verursacht werden. Bei der Atherosklerose lagert sich Plaque (eine fetthaltige Substanz) an den Wänden eines Blutgefäßes ab. Ein Stück des Plaques kann abreißen und sich in einer Arterie festsetzen, wodurch der Blutfluss blockiert wird und ein ischämischer Schlaganfall entsteht. Bei einem Blutgerinnsel ist es ähnlich. Aufgrund von hohen Thrombosewerten oder einer Fehlfunktion der Blutgefäßklappen kann sich eine Thrombose (Blutgerinnsel) bilden. Dieses Blutgerinnsel kann sich im Laufe der Zeit lösen und wird dann als Thrombus bezeichnet. Der Thrombus kann bis ins Gehirn wandern und dort einen Schlaganfall verursachen.
Hämorrhagischer Schlaganfall
Ein hämorrhagischer Schlaganfall wird hingegen durch ein geplatztes oder undichtes Blutgefäß verursacht. Das Blut sickert in oder um das Hirngewebe, verursacht Druck und schädigt die Gehirnzellen. Es gibt zwei mögliche Ursachen für einen hämorrhagischen Schlaganfall. Ein Aneurysma (ein geschwächter, ausgebeulter Abschnitt eines Blutgefäßes) kann durch hohen Blutdruck verursacht werden und zu einem geplatzten Blutgefäß führen. Seltener kann eine sogenannte arteriovenöse Malformation, eine abnorme Verbindung zwischen Venen und Arterien, zu Blutungen im Gehirn führen.
Welche Symptome gehen mit einem Schlaganfall einher?
Der Verlust des Blutflusses zum Gehirn schädigt das Gewebe im Gehirn. Die Symptome zeigen sich in jenen Körperteilen, die von den geschädigten Bereichen des Gehirns kontrolliert werden.
Symptome können sein:
- Lähmungen
- Taubheit oder Schwäche in Arm, Gesicht und Bein, besonders auf einer Seite des Körpers
- Hängen auf einer Seite des Gesichts oder ein ungleichmäßiges Lächeln
- Schwierigkeiten beim Sprechen oder Verstehen von Sprache
- Verwirrung, Desorientierung oder mangelnde Reaktionsfähigkeit
- undeutliche Sprache
- Sehprobleme
- Schwierigkeiten beim Gehen
- Verlust des Gleichgewichts oder der Koordination
- Schwindel
- starke, plötzliche Kopfschmerzen mit unbekannter Ursache
Frauen haben ein höheres Risiko als Männer an einem Schlaganfall zu sterben. Deshalb ist es wichtig, einen Schlaganfall so früh wie möglich zu erkennen. Außerdem können bei Frauen zusätzlich noch eine Reihe anderer Symptome auftreten, welche die Diagnosestellung erschweren.
Zu den Schlaganfall-Anzeichen, die bei Frauen auftreten, gehören:
- Übelkeit oder Erbrechen
- Halluzinationen
- Kurzatmigkeit oder Atembeschwerden
- Ohnmacht
- Krampfanfälle
- Plötzliche Verhaltensänderungen, insbesondere Unruhe
Je früher die Behandlung und Versorgung, desto besser sind die Aussichten zur vollständigen Genesung. Aus diesem Grund ist es hilfreich, die Anzeichen eines Schlaganfalls zu kennen, sodass man bei Verdacht schnell handeln kann. Im Falles eines Verdachts auf einen Schlaganfall daher sofort den Notarzt anrufen! Jede Minute zählt.
Diagnosestellung
Der behandelnde Arzt wird den Patienten oder ein Familienmitglied zu den aufgetretenen Symptomen befragen und was danach getan wurde. Er wird die Krankengeschichte des Patienten erheben, um Risikofaktoren für einen Schlaganfall herauszufinden. Auch regelmäßig eingenommene Medikamente können für die Diagnosestellung wichtig sein.
Darauf folgt eine körperliche Untersuchung, die folgendes beinhalten kann:
- Blutdruck messen
- Herz abhören
- Gleichgewicht/Koordination testen
- Taubheitsgefühl in Armen, Gesicht oder Beinen feststellen
- Allgemeine Schwäche feststellen
- Frage nach Anzeichen von Verwirrung
- Frage nach Sehstörungen
Der Arzt wird daraufhin bestimmte Tests durchführen. Diese können dem Arzt helfen festzustellen:
- ob der Patient einen Schlaganfall hatte
- was ihn verursacht haben könnte
- welcher Teil des Gehirns betroffen ist
- ob eine Blutung im Gehirn vorliegt
Diese Tests können auch feststellen, ob die Symptome durch etwas anderes verursacht wurden.
Um festzustellen, ob der Patient einen Schlaganfall hatte und um eine andere Erkrankung auszuschließen, kann der behandelnde Arzt verschiedene, weiterführende Tests durchführen.
Diese Tests umfassen:
- Blutuntersuchungen
- MRT- und CT-Untersuchung
- EKG
- Zerebrales Angiogramm
- Karotis-Ultraschall
- Echokardiogramm
- Liquorpunktion
Welche Behandlungsmöglichkeiten gibt es?
Ein Schlaganfall erfordert sofortige ärztliche Hilfe. Wenn Du glaubst, dass Du oder eine andere Person einen Schlaganfall erleide(s)t, ruf umgehend den Notarzt. Eine sofortige Behandlung ist der Schlüssel zur Genesung.
Die Behandlung richtet sich nach der Art des Schlaganfalls und der individuellen Konstitution des Patienten und ebenso der Ursache. Im Folgenden werden die gängigsten Behandlungsmöglichkeiten vorgestellt:
- Gerinnsel-auflösende Medikamente (können Blutgerinnsel in den Arterien des Gehirns auflösen)
- Mechanische Thrombektomie
- Stents
- Operation
- Abklemmen (Blutung wird gestoppt)
Es ist wichtig, dass die Genesung und Rehabilitation so schnell wie möglich beginnt. Tatsächlich sollte die Genesung nach einem Schlaganfall bereits im Krankenhaus beginnen. Dort kann ein Behandlungsteam den Zustand des Patienten stabilisieren, die Auswirkungen des Schlaganfalls beurteilen und mit der Therapie beginnen, die die Physiotherapie, Logopädie und andere Maßnahmen beinhaltet.
Wie kann die Physiotherapie bei einem Schlaganfall helfen?
Physiotherapie sollte also schon im Krankenhaus ein wichtiger Bestandteil der Patientenversorgung sein. Studien zeigen, dass frühe Mobilisation in direktem Zusammenhang mit besserem Outcome, also besseren Ergebnissen im Krankheitsverlauf steht.
In der anschließenden Rehabilitation kann der Physiotherapeut beim Wiederherstellen der Körperfunktionen, dem Erlernen von Alltagsaktivitäten und somit bei der Wiedererlangung der Selbstständigkeit helfen. Die Therapie unterscheidet sich je nach gesundheitlichem Zustand sowie individuellen Bedürfnissen des Patienten stark.
Mögliche Elemente einer Therapie können die folgenden sein:
- Neurologische Krankengymnastik ZNS ( PNF)
- Allgemeine Krankengymnastik
- Kraft- und Ausdauertraining (KGG)
- handlungsspezifische Bewegungsabläufe trainieren
- Gangschule
- Wärmetherapie
- Kältetherapie
- Erlernen von Hilfsmittelgebrauch (z.B. Rollstühlen)
Darüber hinaus üben Physiotherapeuten eine beratende und aufklärende Funktion für Patienten und Angehörige aus.
Beweglichmacher – Deine Physiotherapie in Köln, Hürth, Frechen und Erftstadt!
Du hast weitere Fragen?
Gerne stehen wir dir für weitere Fragen zum Thema Schlaganfall (Apoplex) zur Verfügung.
Schleudertrauma
Diagnose Schleudertrauma
Ein Schleudertrauma kann auftreten, wenn der Kopf durch einen plötzlichen und starken Ruck oder Stoß gewaltsam vom Körper wegbewegt wird. Dies geschieht meistens durch einen Autounfall oder einen Unfall beim Sport. Der Nacken bewegt sich über seinen normalen Bewegungsbereich hinaus, was zu überdehnten Bändern, Muskeln und Sehnen führt.
Die Schmerzen bei einem Schleudertrauma beginnen oft 6 bis 12 Stunden nach der Verletzung. Viele Menschen fühlen sich am Tag der Verletzung oder des Unfalls unwohl und stellen fest, dass Schmerzen, Schwellungen und Blutergüsse in den folgenden Tagen zunehmen. In der Regel sollten die Symptome mithilfe von Ruhe und Physiotherapie innerhalb weniger Wochen vollständig abklingen.
Ein Schleudertrauma fasst mehrere Symptome zusammen, die typischerweise durch die schnelle, starke Beugung mit anschließender starker Überstreckung des Kopfs und einer entsprechenden Zerrung des Halses entstehen. Wenn der Nacken über seinen üblichen Bewegungsbereich hinausbewegt wird, können die Muskeln, Sehnen und Bänder in diesem Bereich überdehnt oder verstaucht werden. Besonders Schmerzen beginnen bei einem Schleudertrauma oft 6 bis 12 Stunden nach der Verletzung bzw. dem Trauma. Viele Menschen fühlen sich am gleichen Tag unwohl und stellen fest, dass Schmerzen, Schwellungen und Blutergüsse in den folgenden Tagen zunehmen. In der Regel sollten die Symptome mithilfe von Ruhe, Medikation und Physiotherapie innerhalb weniger Wochen vollständig abklingen.
Man spricht hier auch von einem Beschleunigungstrauma, Akzeleration-Dezeleration-Mechanismus oder einer Halswirbelsäulen-Distorsion. Bei den Verletzungen handelt es sich meist um unkomplizierte Muskelzerrungen oder Bänderrisse im Bereich der Halswirbelsäule. Die Folgen sind Verspannungen, Schwindel, Beschwerden im Nacken, in den Schultern und teilweise auch im Rücken. Knochen- oder Nervenverletzungen treten bei einem Schleudertrauma nur selten auf.
Wie entsteht ein Schleudertrauma?
Die meisten Schleudertraumata entstehen durch Verkehrsunfälle, besonders im Auto. Häufig sind es Auffahrunfälle von hinten oder von der Seite. Aber auch Unfälle beim Fahrradfahren, Reiten, Tauchen und Kampfsportarten, die zu Schleudertraumata führen. Bei einem heftigen Aufprall oder Schlag wird der Körper der betroffenen Person augenblicklich heftig nach vorne geschoben, während der Kopf für einen Moment zurückbleibt. Dadurch wird der Kopf gezwungen, nach oben und hinten zu schaukeln, wodurch einige Muskeln, Sehnen und Bänder überdehnt werden und in schlimmen Fällen auch reißen können.
Anschließend ziehen sich die Muskeln automatisch zusammen und bringen den Kopf wieder in seine korrekte Position über dem Rumpf. Manchmal ist auch diese Bewegung zu heftig und der Kopf schießt zu weit nach vorne, wodurch Muskeln, Sehnen und Bänder noch weiter gedehnt werden.
Vereinfacht gesagt, werden bei einem Schleudertrauma die Bänder und Sehnen im Nacken verstaucht, weil sie überdehnt wurden. Auch wenn der Nacken nicht gebrochen ist, kann es manchmal mehrere Monate dauern, bis alles verheilt ist. Frauen sind anfälliger für ein Schleudertrauma als Männer. Experten vermuten, dass eine in der Regel schwächere Nackenmuskulatur der Frauen dafür verantwortlich ist.
Die Entstehung eines Schleudertraumas dauert in der Regel 12 bis 24 Stunden. Zum Zeitpunkt des Unfalls sind Schwellungen oder Prellungen der Nackenmuskulatur nicht sofort erkennbar. In den meisten Fällen sind die Beschwerden, Schmerzen und Steifheit am nächsten Tag schlimmer und können sich im Laufe des Tages weiter verschlechtern.
Entstehung eines Schleudertraumas
- Meistens durch Autounfälle
- Aber auch durch Unfälle beim Fahrradfahren, Reiten, Tauchen und Kampfsportarten sowie in Vergnügungsparks
- Verursacht durch heftigen Aufprall oder Schlag
- Bänder und Sehnen im Nacken werden überdehnt und verstaucht
- Frauen häufiger betroffen als Männer
- Entstehung dauert 12 bis 24 Stunden
- Der 2. Tag ist in der Regel der schlimmste Tag
Beweglichmacher – Deine Physiotherapie in Köln, Hürth, Frechen und Erftstadt!
Welche Symptome gehen mit einem Schleudertrauma einher?
Ein Schleudertrauma kann mit einer Vielzahl von Symptomen einhergehen, die ihre volle Wirkung meistens erst 24 Stunden nach dem Unfall entfalten.
Zu den Symptomen gehören:
- Schmerzen im oberen, mittleren oder unteren Rückenbereich
- Schwindel
- Schwäche
- Blutergüsse
- Muskelverspannungen und -krämpfe
- Kopfschmerzen
- Schwellungen im Nacken
- Nackenschmerzen und Nackensteifheit
- Schmerzen in den Schultern
- Sehstörungen
- Schmerzen, Taubheitsgefühle oder Kribbeln in den Armen und Händen
- Müdigkeit
- Schwierigkeiten beim Schlucken
- Klingeln in den Ohren (Tinnitus)
- Schlafstörungen
- Reizbarkeit
- Gedächtnisverlust
- Konzentrationsschwäche
Die genannten Symptome verbessern sich oft innerhalb weniger Tage bis Wochen. In seltenen Fällen dauert es länger, bis die Symptome vollständig verschwinden. Aber nur wenige Menschen haben noch monatelang Schmerzen und Nackensteifigkeit nach einem Schleudertrauma.
Diagnosestellung
Ein kompetenter Arzt wird den Patienten nach dem genauen Hergang des Unfalls oder Sturzes befragen und ihn anschließend untersuchen. Weiterhin können die folgenden bildgebenden Untersuchungen angeordnet werden, insbesondere wenn eine Wirbelsäulenverletzung vermutet wird:
- Röntgen – Dies kann Knochenbrüche oder andere Erkrankungen ausschließen, wie beispielsweise eine Wirbelsäulenfraktur, Arthritis oder Verrenkungen.
- CT (Computertomographie) – Es werden viele Röntgenbilder aus verschiedenen Winkeln aufgenommen, um ein detaillierteres Bild des Knochens oder der Weichteile zu erhalten.
- MRT (Magnetresonanztomographie) – Radiowellen und ein starkes Magnetfeld erzeugen nach und nach ein detailliertes Bild des betroffenen Bereichs, so kann der Arzt auch Weichteilverletzungen hervorragend erkennen.
Welche Behandlungsmöglichkeiten gibt es?
Die Behandlung konzentriert sich auf die Linderung von Schmerzen und Steifheit im Nacken sowie die Heilung der Folgeschäden an Muskeln, Bändern und Sehnen.
Die meisten Patienten stellen schon nach wenigen Tagen eine deutliche Verbesserung der Symptome fest. Aus wissenschaftlichen Studien geht hervor, dass in etwa 60 Prozent der Fälle die Symptome innerhalb von 1 bis 4 Wochen vollständig abklingen. In seltenen Fällen können die Probleme jedoch auch mehrere Monate anhalten.
Die folgenden Behandlungen können helfen, die Symptome eines Schleudertraumas zu lindern:
- Eispackung – Das Auflegen eines Eisbeutels unmittelbar nach der Verletzung hilft, die Schwellung zu reduzieren. Wickele das Eis in ein Handtuch oder eine andere schützende Barriere ein – auf keinen Fall direkt auf die Haut legen! Eine Eispackung sollte mindestens 10 und nicht länger als 30 Minuten dauern.
- Bewegung – Betroffene sollten versuchen, ihren Nacken normal zu bewegen. Es ist jedoch wichtig, dies unter Anleitung einer qualifizierten medizinischen Fachkraft, beispielsweise eines Physiotherapeuten, zu tun. In Fällen, in denen die Symptome stark ausgeprägt sind, muss der Betroffene den Nacken möglicherweise vollständig ruhen lassen, bis die Schmerzen eine Bewegung zulassen.
- Medikamente gegen Schmerzen – Schmerzmittel wie Paracetamol oder Ibuprofen können die Schmerzen bei einem Schleudertrauma reduzieren. Einige Ärzte raten, Schmerzmittel regelmäßig einzunehmen und nicht nur, wenn die Schmerzen stark sind, um keine ungesunden Schonhaltungen einzunehmen. Es ist in jedem Fall wichtig, die verordnete Dosis nicht zu überschreiten!
- Körperhaltung – Ein Physiotherapeut kann dem Patienten beibringen, wie er eine aufrechte Haltung beibehält. Diese verhindert, dass Nackenschmerzen und Steifheit schlimmer werden.
- Gesunder Schlaf – Ein festes Kissen hilft, eine gute Körperhaltung beim Schlafen beizubehalten.
- Injektionen – Kortikosteroid- oder Lidocain-Injektionen können helfen, Muskelkrämpfe zu lindern.
- Physiotherapie – Ein Physiotherapeut kann Massagen anwenden und Nacken- beziehungsweise Rückenübungen empfehlen. Der Physiotherapeut kann auch Kältebehandlungen, Wärme, elektrische Stimulation oder Ultraschall verwenden, um die Schmerzen zu reduzieren.
- Osteopathie – Gerade in Westeuropa wird Osteopathie häufig zur Behandlung eines Schleudertraumas eingesetzt. Die Osteopathie nutzt manuelle Therapie zur Behandlung von Rücken- und Nackenverletzungen.
Wie kann die Physiotherapie bei einem Schleudertrauma helfen?
In den ersten 3 Tagen nach dem Schleudertrauma solltest Du Dich erstmal möglichst wenig anstrengen und dem Körper Zeit geben sich zu erholen. Ruhe ist dabei sehr wichtig. Das heißt nicht, dass Du nur im Bett oder auf der Couch liegen darfst, das wäre sogar eher kontraproduktiv, weil Nacken und Rücken noch mehr versteifen könnten!
Falls die Schmerzen sehr stark sind, kannst Du Schmerzmittel wie Ibuprofen oder Paracetamol einnehmen, um zu verhindern, dass Du eine ungesunde Schonhaltung einnimmst, die Deinem Körper noch mehr schadet. Außerdem können in dieser Zeit Tapes, sanfte Massagen der verkrampften Muskulatur und leichte Dehnübungen helfen.
Ab dem 4. Tag kannst Du Deinen Körper wieder etwas mehr belasten. Physiotherapie kann Dir nun helfen, die Beschwerden noch weiter zu reduzieren, die Beweglichkeit zu verbessern, Bewegungsabläufe zu erleichtern und langsam zu einem normalen Alltag zurückzukehren. Unsere Physiotherapeuten in unseren Praxen in Köln, Hürth, Königsdorf & Erftstadt können mithilfe von manuellen Handgriffen die Beweglichkeit Deines Nackens verbessern.
Außerdem geben wir Dir Übungen an die Hand, die gewisse Defizite innerhalb weniger Tage ausgleichen. In dieser Phase steht der Wiederaufbau beziehungsweise die Stärkung Deiner Nackenmuskulatur im Vordergrund. Nach ungefähr 3 Wochen solltest Du Dich in der Regel wieder normal bewegen können. Falls manche Bewegungen oder Positionen dann immer noch schmerzhaft sind, sprich dies gerne bei uns an!
Mögliche Elemente der Schleudertrauma-Therapie sind:
- Tapes
- Wärmetherapie
- Kältetherapie
- Manuelle Therapie
- Krankengymnastik
- Übungen zur Verbesserung der Beweglichkeit
- Übungen zum Wiederaufbau/zur Kräftigung der Muskulatur
- Ultraschalltherapie
- Elektrotherapie
Du hast weitere Fragen?
Gerne stehen wir dir für weitere Fragen zum Thema Schleudertrauma zur Verfügung.
Schwindel (Vertigo)
Diagnose Schwindel
Fast die Hälfte aller Menschen sucht allerdings irgendwann in ihrem Leben einmal den Arzt auf, weil sie unter wiederkehrenden oder starken Schwindelgefühlen leiden. Je älter man ist, desto höher ist die Wahrscheinlichkeit, dass Schwindel auftritt. Oftmals gibt es eine harmlose Erklärung für das Schwindelgefühl. Manchmal stecken jedoch auch ernstzunehmende Erkrankungen dahinter.
Schwindel kann mehrere unterschiedliche Empfindungen beschreiben. So kann beispielsweise der Boden als schwankend wahrgenommen werden oder es kann sich alles drehen. Manche Betroffene fühlen eine Art Sog, der sie zu Boden zieht. Andere haben das Gefühl, kurz vor der Bewusstlosigkeit zu stehen oder nehmen Schwindel als Übelkeit wahr. Wieder andere fühlen sich desorientiert und benommen.
Bei Schwindel handelt es sich um eine Beeinträchtigung der räumlichen Orientierung. Quasi ein Alarmzeichen des Gehirns, dass etwas in dem System, das unser Gleichgewicht regelt, gestört ist. Ein Schwindelanfall deutet nicht immer auf einen lebensbedrohlichen Zustand hin. Er kann für den Betroffenen aber sehr beunruhigend sein.
Wie entsteht Schwindel?
Schwindel hat viele mögliche Ursachen. Manchmal wird er durch einen zugrundeliegenden Gesundheitszustand verursacht, wie zum Beispiel eine schlechte Durchblutung, eine Infektion oder eine Verletzung. In anderen Fällen verbirgt sich Reisekrankheit hinter dem Schwindel oder Nebenwirkungen von Medikamenten.
Der Auslöser und die Art und Weise, wie Du Dich während eines Schwindelanfalls fühlst, geben Hinweise auf mögliche Ursachen. Die Dauer des Schwindels und die begleitenden Symptome helfen ebenfalls, die Ursache festzustellen. Im Folgenden sind einige der häufigsten Ursachen kurz zusammengefasst.
- Migräne
Menschen die unter Migräne leiden können Schwindelanfälle oder andere Arten von Schwindel haben. Selbst wenn sie gerade nicht unter starken Kopfschmerzen leiden. Solche Schwindelanfälle können Minuten bis Stunden andauern und mit Kopfschmerzen sowie Licht- und Lärmempfindlichkeit verbunden sein. - Abfall des Blutdrucks
Ein dramatischer Abfall Deines systolischen Blutdrucks (die höhere Zahl in Deiner Blutdruckmessung) kann zu kurzer Benommenheit oder einem Gefühl der Ohnmacht führen. Er kann zum Beispiel nach zu schnellem Aufstehen auftreten. Dieser Zustand wird auch orthostatische Hypotension genannt. - Schlechte Blutzirkulation
Erkrankungen wie Kardiomyopathie, Herzinfarkt, Herzrhythmusstörungen und transitorische ischämische Attacken können Schwindel verursachen. Und eine Abnahme des Blutvolumens kann eine unzureichende Durchblutung des Gehirns oder des Innenohrs verursachen. - Neurologische Erkrankungen
Einige neurologische Erkrankungen – wie die Parkinson-Krankheit und Multiple Sklerose – können zu einem fortschreitenden Verlust des Gleichgewichts führen. - Medikamente
Schwindel kann eine Nebenwirkung bestimmter Medikamente sein – wie beispielsweise Antiepileptika, Antidepressiva, Sedativa und Beruhigungsmittel. Insbesondere blutdrucksenkende Medikamente können Ohnmacht verursachen. - Angstzustände
Bestimmte Angststörungen können Benommenheit oder ein Schwindelgefühl verursachen, das oft als Schwindel bezeichnet wird. Dazu gehören Panikattacken und die Angst, das Haus zu verlassen oder sich in großen, offenen Räumen aufzuhalten. - Niedrige Eisenspiegel (Anämie)
Andere Anzeichen und Symptome, die zusammen mit Schwindel auftreten können, wenn Du eine Anämie hast, sind Müdigkeit, Schwäche und blasse Haut. - Niedriger Blutzucker (Hypoglykämie)
Dieser Zustand tritt im Allgemeinen bei Menschen mit Diabetes auf, die Insulin verwenden. Schwindel kann von Schweißausbrüchen und Angstzuständen begleitet sein. - Kohlenmonoxid-Vergiftung
Die Symptome einer Kohlenmonoxidvergiftung werden oft als Grippe ähnlich beschrieben und umfassen Kopfschmerzen, Schwindel, Schwäche, Magenverstimmung, Erbrechen, Brustschmerzen und Verwirrung. - Überhitzung und Dehydrierung
Wenn Du bei heißem Wetter aktiv bist oder nicht genügend Flüssigkeit zu Dir nimmst, könntest Du Dich aufgrund von Überhitzung (Hyperthermie) oder Dehydrierung schwindelig fühlen. - Alkoholkonsum
Schon geringe Mengen Alkohol können kurz nach dem Konsum, aber auch noch am nächsten Tag, zu leichten bis starken Schwindelanfällen führen.
- Migräne
Beweglichmacher – Deine Physiotherapie in Köln, Hürth, Frechen und Erftstadt!
Auslöser Innenohr
Das Gleichgewicht wird nicht von einem einzigen Körperteil oder Organ geregelt. Das Gehirn erhält Informationen zu der Position und Bewegung Deines Körpers von folgenden Körperteilen/Organen:
- Innenohr
- Augen
- Muskeln
- Gelenke
- Haut
Je nachdem, welches Körperteil für den Schwindel verantwortlich ist, sind auch die begleitenden Symptome sehr unterschiedlich. In den meisten Fällen sind Innenohrstörungen die Ursache für Schwindelgefühle. Zu den häufigsten Krankheitsbildern gehören der gutartige paroxysmale Lagerungsschwindel (BPPV), das Menière-Syndrom und Ohrinfektionen.
Beim gutartigen paroxysmalen Lagerungsschwindel (BPPV) wird Dir schwindlig, wenn Du Deine Kopf- oder Körperposition änderst, beispielsweise beim Bücken. Der Schwindelanfall dauert in der Regel nur ein paar Sekunden oder Minuten. Dieser harmlose Zustand entsteht, wenn sich Kalziumkristalle in Deinem Innenohr verschieben.
Beim Menière-Syndrom befindet sich zu viel Flüssigkeit im Innenohr. Experten sind sich bis heute nicht sicher, warum sich diese ansammelt. Jeder Mensch kann das Menière-Syndrom entwickeln, aber am häufigsten tritt es bei Menschen zwischen 40 und 60 Jahren auf. Das Menière-Syndrom geht auch oft mit folgenden Symptomen einher:
- Gehörverlust
- Gedämpftes oder verzerrtes Hören
- Übelkeit und Erbrechen
- Tinnitus
Menière-Attacken treten meist plötzlich auf. Sie können zwischen 20 Minuten und 24 Stunden andauern. Zu den Behandlungsmethoden gehören Medikamente gegen Übelkeit und Erbrechen.
Virale oder bakterielle Ohrinfektionen können eine Entzündung des Innenohrs verursachen. Die Entzündung stört dann die Nachrichten, die Dein Innenohr ans Gehirn sendet. Die Behandlung der Ohrenentzündung umfasst Medikamente zur Linderung der Symptome wie Übelkeit und Schwindelgefühl.
Diagnosestellung
Wenn Dir mehr als einen Tag lang schwindelig ist oder andere Symptome zum Schwindel hinzukommen, solltest Du zum Hausarzt Deines Vertrauens gehen. Dieser entscheidet über Diagnose und geeignete Therapie oder eventuell nötige weitere Abklärung durch einen Facharzt.
Welche Behandlungsmöglichkeiten gibt es?
Die Behandlung von Schwindel ist sehr unterschiedlich und hängt von der Ursache des Schwindelgefühls ab. Dein Hausarzt wird Dich möglicherweise an einen Audiologen überweisen, der eine Gleichgewichtsuntersuchung durchführt, um die Ursache für den Schwindel zu ermitteln und die nächsten Behandlungsschritte festzulegen.
Wenn Du eine Ohrinfektion hast, benötigst Du möglicherweise nur Medikamente gegen Schwindel, bis die Infektion abgeklungen ist. Bei langfristigen Erkrankungen kann Dein medizinischer Betreuer eine vestibuläre Rehabilitation empfehlen.
Wie kann die Physiotherapie bei Schwindel helfen?
Wie Du gerade gelesen hast, ist Schwindel ein sehr komplexes Krankheitsbild. Deshalb führen wir in unserer Praxis für Physiotherapie in Köln, Hürth, Königsdorf und Erftstadt zunächst ein ausführliches Anamnesegespräch mit anschließender Untersuchung durch. Spezielle Fragebögen und Tests helfen, eine auf den Patienten angepasste und somit möglichst erfolgsversprechende Therapie zu entwerfen. Ein häufig verwendeter Fragebogen ist der DHI (Dizziness Handicap Inventory). Er erfasst Symptome und Beeinträchtigungen im Alltag bei Schwindel und Gleichgewichtsproblemen.
Besonders bewegungs- und lagerungsabhängiger Schwindel ist mit Physiotherapie ausgezeichnet behandelbar. Mögliche Elemente einer Therapie könnten sein:
- Gleichgewichtstraining (bei Gleichgewichtsstörungen)
- Lagerungsmanöver (bei Lagerungsschwindel)
- Manuelle Therapie (wenn die Halswirbelsäule Auslöser ist)
Dann sind Deine Geduld und aktive Mithilfe gefragt! Da es sich um ein komplexes Krankheitsbild handelt, sind oft mehrere Behandlungen und eine gewisse Zeit nötig, um den Schwindel loszuwerden. Grundsätzlich ist die Aussicht auf eine komplette Heilung sehr gut. Mit gezielten Alltagsstrategien können die Symptome schon von Anfang an deutlich gelindert werden. So können beispielsweise Übungen aus Tai Chi oder Yoga, die das Gleichgewicht verbessern, als Aufgaben für zu Hause verordnet werden.
Du hast weitere Fragen?
Gerne stehen wir dir für weitere Fragen zum Thema Schwindel (Vertigo) zur Verfügung.
Tinnitus
Diagnose Tinnitus
Unter Tinnitus versteht man jegliche Arten von Ohrengeräuschen, die auf keine äußeren Quellen zurückzuführen sind. Die meisten Betroffenen berichten von einer Art „Sausen“ im Ohr. Ohrensausen kann ganz verschiedene Ursachen haben. Nach der Grunderkrankung richtet sich auch die Behandlung des Ohrengeräusches. Die Auswirkungen eines Tinnitus richten sich stark nach der subjektiven Wahrnehmung: Bei manchen Menschen sind sie äußerst weitreichend, bis hin zu Depressionen.
Was ist ein Tinnitus?
Bei einem Tinnitus hört die betroffene Person auf einem oder beiden Ohren ein Klingeln, Piepsen oder ein anderes Geräusch. Diese Geräusche werden nicht von einer externen Quelle verursacht, weswegen andere Menschen sie auch nicht hören können. Sie entstehen im Ohr beziehungsweise im Gehirn. Ohrensausen ist ein recht häufiges Problem. Etwa 15-20 % aller Deutschen sind, zumindest temporär, betroffen. Besonders häufig sind es ältere Erwachsene.
Tinnitus wird in der Regel durch eine Grunderkrankung wie altersbedingtem Hörverlust, einer Verletzung des Ohres oder einem Problem mit dem Kreislauf verursacht. Bei vielen Menschen bessert sich der Tinnitus mit der Behandlung der zugrundeliegenden Ursache oder mithilfe von anderen Behandlungen, die helfen, das Geräusch reduzieren.
Wie entsteht ein Tinnitus?
Die häufigste Ursache für Ohrengeräusche ist die Schädigung oder der Verlust der winzigen Sinneshaarzellen in der Cochlea des Innenohrs. Dies geschieht in der Regel mit zunehmendem Alter, kann aber auch die Folge von übermäßiger Lärmbelastung sein. Mit dem Tinnitus kann auch Schwerhörigkeit einhergehen.
Forschungsergebnisse deuten darauf hin, dass der sensorische Verlust bestimmter Schallfrequenzen zu Veränderungen in der Art und Weise führt, wie das Gehirn Schall verarbeitet. Wenn das Gehirn weniger äußere Reize im Bereich einer bestimmten Frequenz empfängt, beginnt es sich anzupassen und zu verändern. Tinnitus ist möglicherweise die Art und Weise, wie das Gehirn die fehlenden Schallfrequenzen, die es nicht mehr von seinem eigenen Hörsystem empfängt, auffüllt.
Einige Medikamente wie Aspirin, Ibuprofen, bestimmte Antibiotika und Diuretika können “ototoxisch” sein. Sie schädigen das Innenohr, was zum Tinnitus führen kann.
Andere mögliche Ursachen sind:
- Kopf- und Nackenverletzungen
- Ohrinfektionen
- ein Fremdkörper oder Ohrenschmalz, der das Trommelfell berührt
- Probleme mit der eustachischen Röhre (Mittelohr)
- Erkrankungen des Kiefergelenks
- Versteifung der Mittelohrknochen
- Traumatische Hirnverletzungen
- Herz-Kreislauf-Erkrankungen
- Diabetes
Wenn ein Fremdkörper oder Ohrenschmalz als Ursache festgestellt wird, verschwindet dieser oft, wenn man den Gegenstand oder das Schmalz entfernt. Ein Tinnitus, der wie ein Herzschlag klingt, kann auf eine ernstere Grunderkrankung hinweisen. Er könnte auf eine abnorme Wucherung in der Ohrgegend zurückzuführen sein, beispielsweise auf einen Tumor oder eine abnorme Verbindung zwischen einer Vene und einer Arterie. Dies sollte so bald wie möglich medizinisch untersucht werden.
Welche Symptome gehen mit einem Tinnitus einher?
Die Diagnose wird am häufigsten als Ohrensausen beschrieben, auch wenn kein äußeres Geräusch vorhanden ist. Er kann jedoch auch andere Arten von Phantomgeräuschen in den Ohren verursachen.
Manche Betroffenen berichten auch von:
- Brummen
- Dröhnen
- Klackern
- Zischen
- Brummen
Die meisten Menschen mit Ohrengeräusch haben einen subjektiven Tinnitus oder einen Tinnitus, den nur sie selbst hören können. Die Geräusche können in der Tonhöhe von einem tiefen Dröhnen bis zu einem hohen Quietschen variieren. In manchen Fällen kann das Geräusch so laut sein, dass es die Konzentrationsfähigkeit oder das Hören von Außengeräuschen beeinträchtigt. Der Tinnitus kann ständig vorhanden sein oder er kann kommen und gehen. In seltenen Fällen kann Ohrensausen auch als rhythmisch pulsierendes oder zischendes Geräusch auftreten, manchmal im Takt des Herzschlags. Dies wird als pulsierender Tinnitus bezeichnet.
Diagnosestellung
Wer unter Ohrensausen leidet, sollte in jedem Fall einen Arzt aufsuchen, um die zugrundeliegende Ursache festzustellen. So kann eine medizinische Untersuchung seltene, aber lebensbedrohliche Ursachen für Tinnitus ausschließen (siehe oben). Manchmal kann eine Überweisung an einen HNO-Arzt notwendig sein.
Ein kompetenter Arzt kann Dir in einem Anamnesegespräch zum Beispiel folgende Fragen stellen:
- Wie oder wann hat das Ohrengeräusch begonnen?
- Sind die Geräusche konstant, intermittierend oder pulsierend?
- Besteht Hörverlust oder Schwindel?
- Bestehen Schmerzen oder Kieferknacken?
- Liegt eine Krankheit oder Verletzung vor?
- Waren Sie lautem Lärm ausgesetzt, zum Beispiel einem Rockkonzert?
Die anschließenden Tests können Folgendes umfassen:
- eine vollständige Untersuchung des Ohrs, des Kopfes, des Halses und des Rumpfes
- Hörtests
- Blutuntersuchungen im Labor
- Bildgebende Untersuchungen
Welche Behandlungsmöglichkeiten gibt es?
Wie oben erwähnt, kann ein Ohrengeräusch, Symptom ganz verschiedener Grunderkrankungen sein. Um den Tinnitus zu therapieren, muss die entsprechende Grunderkrankung behandelt werden.
Es gibt aber auch ein paar Dinge, die grundsätzlich beachtet werden können. Diese sind:
- die sofortige Behandlung einer akuten Ohrenentzündung
- das Absetzen aller ototoxischen Medikamente
- die Behandlung von Kiefergelenksproblemen, die das Gelenk zwischen Kieferknochen und Wangenknochen betreffen
Für die meisten Fälle von Ohrensausen gibt es keine vollständige Heilung. Die meisten Betroffenen gewöhnen sich an das Ohrengeräusch und lernen, es auszublenden. Den Tinnitus zu ignorieren, anstatt sich auf ihn zu konzentrieren, kann Linderung verschaffen.
Wenn dies nicht funktioniert, kann die betroffene Person von einer Behandlung der Auswirkungen des Ohrengeräusches profitieren: Dabei lernt sie, mit Begleiterscheinungen und Herausforderungen wie Schlaflosigkeit, Angst, sozialer Isolation und Depression umzugehen. Die Bewältigung dieser Probleme kann die Lebensqualität einer Person erheblich verbessern.
Wie kann die Physiotherapie bei einem Tinnitus helfen?
Wie sich die Physiotherapie gestaltet, richtet sich nach der zugrundeliegenden Erkrankung. Um den perfekt auf Dich abgestimmten Behandlungsplan aufzustellen, führen unsere Physiotherapeuten ein ausführliches Anamnesegespräch mit Dir durch.
Ist Dein Ohrensausen zum Beispiel die Folge der Kiefergelenkserkrankung CMD, wird der Physiotherapeut Deine Kiefergelenke inklusive der Muskulatur, die Schädel- und Gesichtsknochen und die Hirnnerven unter Berücksichtigung der Gesamtkörperstatik und -funktion untersuchen und behandeln. Ziele sind Schmerzreduktion, Besserung der Beweglichkeit und Entspannung des Gewebes. Mit der Heilung der Grunderkrankung tritt auch eine Besserung des Tinnitus ein.
Mögliche Elemente der Physiotherapie bei Ohrensausen können sein:
- Manuelle Therapie
- Wärmetherapie
- Krankengymnastik
- Krankengymnastik am Gerät
- Haltungsschule
- Dehnung der verspannten Muskulatur
- Kräftigung der geschwächten Muskulatur
Beweglichmacher – Deine Physiotherapie in Köln, Hürth, Frechen und Erftstadt!
Du hast weitere Fragen?
Gerne stehen wir dir für weitere Fragen zum Thema Tinnitus zur Verfügung.